FWA大起底——你需要知道的美国医疗保险反欺诈实践
2020-07-15

据医保反欺诈国际组织(GHCAN)估计,各国每年因医保欺诈导致的损失约为2600亿美元,相当于全球卫生支出的6%。来自美国医保反欺诈联盟(CAIF)的数据显示,美国医疗支出中的3%-10%是由欺诈产生的。
由此看出,美国不仅是全球商业医疗保险业最发达的国家,而且还是世界上医疗卫生费用开支最大,保险欺诈的“重灾区“。从20世纪80年代开始,美国对医疗保险欺诈进行了反击。经过长时间和骗保人员打交道,深谙他们各种套路,进而狙击,找回经济损失。
久而久之,美国医疗保险反欺诈的方法论也从无到有,并制定和完善了反欺诈的相关立法,形成了多元化的反欺诈组织体系,并取得了一定的成效。那么这套在实践中总结而来的医保防欺诈具体是怎样的?
现状:医疗保险欺诈是美国医疗费用高速增长的重要因素
美国的医疗保险制度是一种混合型的医疗保障制度,主要包括: 医疗照顾计划 (Medicare)、医疗救助计划(Medicaid)、联邦雇员健康福利计划、儿童健康保险计划等。
在这种医疗保障制度下,美国成为世界上医疗卫生费用开支最大的国家。2018年,美国的健康医疗支出高达3万亿美元,占全部GDP的17%以上。
虽然美国医疗费用的快速增长原因较多,如技术的进步、慢性病的增加、人口老龄化、管理成本提高等因素,但医疗保险欺诈也是促使医疗费用快速增长的一个重要因素。来自2014年,美国CMS4月9日正式公布了支付给医生的医保数据,监管机构估计,滥用、欺诈医保的资金约占美国2.8万亿全年医保总支出的1/3。据悉,2010年破获的美国历史上最大的联邦医疗保险诈骗案,涉及94名嫌疑犯,其中包括医生、护士、诊所业主和管理人员等,涉案金额高达2.51亿美元。
因此,美国政府自20世纪80年代就开始了反欺诈,主要围绕医疗机构、患者、支付方,解决医疗行业信息高度不对称和医保监管体制不完善的问题,进而降低医保欺诈。其核心逻辑如下:
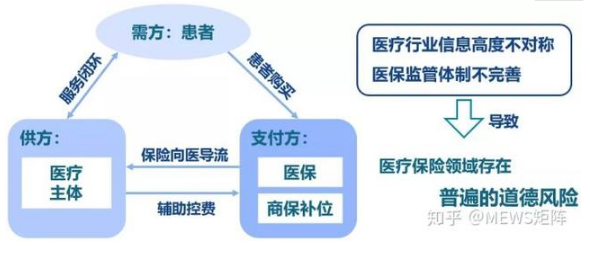
详解美国建立整体医保防欺诈制度的过程
在美国,医疗保险欺诈包括欺诈行为及滥用行为两种:
第一种,美国全国卫生保健反欺诈协会(NHCAA)对医疗保险欺诈定义是:“个人或组织故意的欺骗或者虚假的表述以使其本人或者组织获得不法利益。”
第二种,滥用行为是指医疗机构或医生提供的医疗服务与财政、商业及医疗实践不相一致,或者未能满足卫生保健行业内公认的标准,因而产生了不必要的费用。
因此,医疗保险欺诈行为是一类由行为人即参保人个人、医疗机构、保险人一方或多方主导,部分或全部行为人主观上存在故意,对医疗保险基金安全造成侵害的行为。目前美国的医疗保险欺诈主体,医疗保险行业欺诈和腐败的主体涉及医疗机构、医疗专业人员、患者、管理人员和供应商。基于美国CMS数据整理,其典型的医疗保险欺诈行为如下:

为此,美国建立了医疗保险反欺诈的基本框架,包含反欺诈组织体系、反欺诈的法制体系。
(一)反欺诈组织体系是联邦和州政府成立的,由政府机构、行业协会、保险公司反欺诈部门、反欺诈专门小组。其中联邦执法机构和各州机构组成,有: 联邦调查局(FBI)、司法部(DOJ)、卫生和公共事务部(HHS)及其内部设立的监察主任办公室(Office of Inspector General,OIG)、审计总署等执法机构。
(二)反欺诈的法制体系,美国非常重视医疗保险反欺诈立法,联邦和各州都制定了相应的反欺诈法律法规,反欺诈已经进入法制化轨道。反欺诈法律包括刑法和民法、普通法和专门法及行政法规等,形成了美国医疗保险反欺诈的法律体系。

在长期的反欺诈实践中,美国形成了反欺诈的一些原则和方法,并通过采取专门措施来实施。如反欺诈原则、反欺诈方法。
目前,美国的反欺诈方法主要有四点,一是教育和培训,教育培训侧重于预防。主要是面向医生、供应商、公众等;二是应用欺诈和滥用检测系统,目前已经开发了识别预付预防、预付调查、追溯追回三个阶段的反欺诈软件,以识别供应商、受益人的可疑索赔及欺诈行为;三是病历错误是最常见的索赔拒绝理由,而电子病历全面实施后,减少了缺少文件的错误。四是新的安全保障措施,包括对供应商更严格的甄别和在调查期间扣留款项的措施等。
成效:追回部分资金,骗保案件持续增加
通过上述反欺诈实践,美国的医疗保险反欺诈取得了一定的成效。有效地打击了欺诈犯罪,从而减少了损失,但是医保诈骗案件规模仍呈上升趋势。
“美国自1987至2010年,共处理700件非分享诉讼和3968件分享诉讼,追回损失和罚金高达185亿美金之多。”
“自1997年HCFAC成立以来,其反欺诈平均投资回报(ROI)为$1:$4.9,而2008年至2010年三年的平均ROI为$1:$6.8,比历年平均ROI高出$1.9。以2010年为例,联邦政府在医疗保险欺诈案件的判决和调解过程中,获得约25亿美元,Medicare信托基金收到28.6亿美元的转拨资金。该年度,司法部启动1116例医疗保险欺诈刑事犯罪调查,涉及2095名潜在的被告,总共有726名被告将被判处和医疗保险欺诈相关的犯罪。还展开942例新的医疗欺诈行为民事犯罪的调查,OIG取消了3340个个人和机构参加医疗保险计划的资格,其中吊销执照的有1582例。”[1]
2013年,全美仅查出10个州的89名涉案人员,到2017年已发展至41个州400多人,4年间增长近5倍,趋势如下:
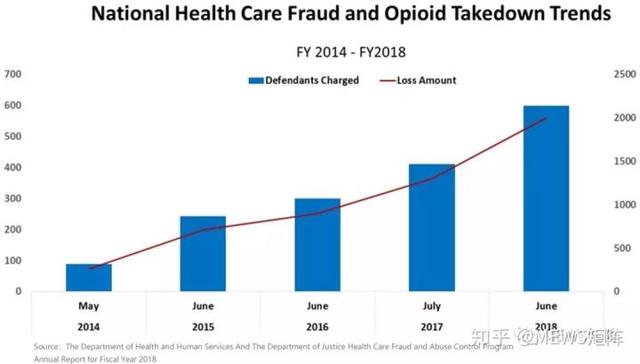
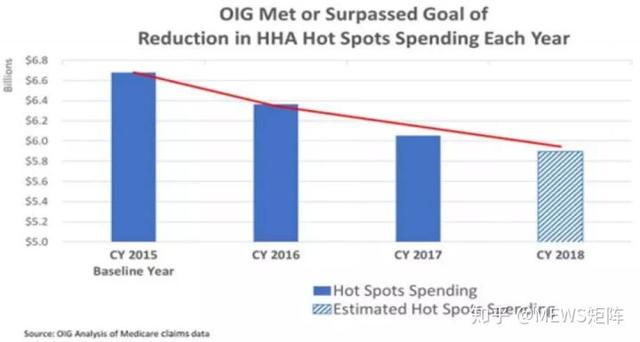
打击医保诈骗行为,对美国而言,并不容易。长期以来,美国保险公司和医疗机构形成“利益共同体”,导致医疗服务价格一路攀升,而巨额账单就为违规套取医保资金提供了便利。《纽约时报》报道称,在现行的医疗保险项目下,每个月向医疗保险和医疗照顾中心申请加入的服务主体超过4.5万个,医疗保险项目每天开具的账单超过450万份。对于这一数字,司法部等联邦执法部门无法实现全覆盖监管和审查。
目前我国已建立了社会医疗保险制度,欺诈案件也不断出现,商保同样存在此类问题,美国医疗保险反欺诈实践,将给我国医疗反欺诈提供一些启示。
参考文献:
中央财经大学学报 2012年第1期 美国医疗保险反欺诈实践及对我国的启示 作者:林源、李连友
声明:MEWS矩阵所刊载内容之知识产权为MEWS矩阵及相关权利人专属所有或持有。未经许可,禁止进行转载、摘编、复制及建立镜像等任何使用。
文章来源:NEWS矩阵(原创文章)
版权声明:如有侵权,联系后台删除,谢谢!
下一条:什么是舞弊风险因子理论?
